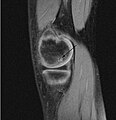
剝脫性骨軟骨炎
| 剝脫性骨軟骨炎 | |
|---|---|
 | |
| 股骨頭的皮瓣損害,為剝脫性骨軟骨炎的典型後期症狀。其病因是軟骨下硬骨的缺血性壞死。 | |
| 分類和外部資源 | |
| 醫學專科 | 風濕免疫科 |
| ICD-9-CM | 732.7 |
| OMIM | 165800 |
| DiseasesDB | 9320 |
| eMedicine | 392396、89718、1253074 |
剝脫性骨軟骨炎(英語:Osteochondritis dissecans,普遍縮寫為OCD或OD)是一種關節軟骨和下層的軟骨下骨中形成碎裂的關節疾病[1]。剝脫性骨軟骨炎會造成受損關節的疼痛和腫脹,進而造成運動上的障礙。理學檢查一般可以看到關節積液、壓痛,以及運動時會出現摩擦聲。
此病況乃肇因於軟骨下骨區血液供應不足,導致軟骨下骨發生缺血性壞死。死亡的硬骨會被人體再吸收,造成覆蓋在表面的關節軟骨受損、退化。受損的軟骨和硬骨會剝離,懸浮於關節腔中,引發疼痛或造成更嚴重的損傷[2][3][4]。由於本病況所造成的症狀與多種疾病類似,可能導致診斷不易,可以透過X光、電腦斷層(CT),或核磁共振(MRI)等影像學技術來輔助診斷。
目前保守療法(非外科治療)對關節的癒合效果有限,因此中度嚴重的患者即會建議進行外科手術治療。相關的保守療法包含減低關節負重及減少活動度等等。外科治療則包含使用關節鏡對未進犯的區域進行鑽孔,並以其他處的軟骨進行移植,另外還有幹細胞療法及關節置換。術後復健分為兩階段,第一階段是姿勢固定,第二階段則是物理治療。復健的目標是在保護關節避免進一步受損的前提下,促進肌力及加強關節活動度。在姿勢固定階段,直腿伸起等等長性肌肉訓練,次類訓練可以減少肌肉流失,且又不會對軟骨造成更進一步的傷害。當姿勢固定期結束之後,即可引入連續性被動運動(continuous passive motion)及游泳和走路等低衝擊運動。
成人罹患剝脫性骨軟骨炎的發生率約在每年每十萬人2-4人之間[5],兒童及青少年則約每十萬人9.5人[6]。雖然相對罕見,但在卻是造成青少年運動性關節痛的重要原因[7]。但因為青少年的骨骼仍在發育,骨骼重塑能力較成人好,因此相比成年人更容易復原。剝脫性骨軟骨炎可能進犯所有關節,但最常見的進犯位置為膝關節,約佔所有主訴的75%。1887年,弗蘭茨·柯尼格首度引入此一名詞,描述軟骨表面發炎的現象。有多種疾病曾一度被誤認為是剝脫性骨軟骨炎,包含骨軟骨骨折(osteochondral fracture)、骨壞死、附屬骨化中心(accessory ossification center)、遺傳性骨骺發育不良(hereditary epiphyseal dysplasia)、骨軟骨病等等。動物也會患有剝脫性骨軟骨炎,特別是馬[8];某些品種的馬匹可能具有OCD相關基因,強迫發育的餵食和篩選出高壯體型的人為育種也是因素之一。剝脫性骨軟骨炎也常見於狗——尤其德國牧羊犬[9],是中大型犬種肘關節發育不良的主因[10]。
對人類而言,剝脫性骨軟骨炎是一種罕見疾病,每年總母體群平均每10萬人中只有15到30人會發病[11]。雖然罕見,它卻是青少年運動性關節傷害的主要病因之一。[7]。膝關節是最常罹患剝脫性骨軟骨炎的關節部位,約佔75%的病例。根據根據奈及利亞哈科特港大學的研究,由於當地飲用及灌溉水源受到化學汙染,剝脫性骨軟骨炎病況在奈及利亞農村地區有漸增的趨勢,尤其好發於婦女群體[12]。
症狀
[編輯]此疾病屬於骨軟骨病,初始的病灶原發於軟骨之中,之後受損的軟骨會從關節上鬆脫,進而引起疼痛和發炎,這些軟骨碎片則被稱為關節內游動體(joint mice)[13]。本病最常進犯膝關節,另也可能進犯踝關節和肘關節[14]。
患者一開始會以運動相關疼痛表現,常見主訴包含疼痛、關節腫,運動時可能感覺會有不順暢感(locking)、絆住感(catching)、產生彈響(popping noises),或軟腳(buckling)。有時會以關節活動度縮小作為初始表現[15]。第一期症狀通常在幾周內即會出現,第二期症狀大約會於一個月內出現,但若在此時未即時診斷出來,則病程會急遽惡化,病灶會從穩定的囊腫或裂縫,快速發展為不穩定的碎片。此時會出現類似扭傷和拉傷的一些非特異性症狀,常延誤診斷[16]。
理學檢查一般可以發現關節積液、疼痛,和關節摩擦音。疼痛一開始會大面積的出現,但之後會逐漸縮小到一個特定的局部位置。剝脫性骨軟骨炎的症狀與許多常見疾病相同,例如急性骨軟骨骨折(acute osteochondral fracture)同樣也會造成關節壓痛,但急性骨軟骨骨折通常較容易脂肪性關節積血。剝脫性骨軟骨炎不會造成特別的病理性步態,但患者可能會刻意將小腿外旋,避免脛骨棘(tibial spine)遭到股骨內髁外側面夾擊(impingement)[17]。
病因
[編輯]剝脫性骨軟骨關節炎的成因迄今未明,相關的假說包含物理性因素、基因遺傳、血液供應不足,以及股骨遠端骨骺板異常骨化等等[18]。雖然本疾病被稱為「骨軟骨關節炎」,但組織學上缺乏發炎細胞參與,屬於一種非發炎性疾病。目前認為骨關節反覆性的微創傷會導致硬骨的輕微磨損,進而影響軟骨下硬骨的血流供應,導致硬骨缺血或生長異常[19]。
創傷比起缺血性骨壞死,更容易直接導致青少年罹患剝脫性骨軟骨炎[19][20]。而在成人,內源性或外源性的創傷亦常是造成剝脫性骨軟骨炎的主因,甚至創傷本身就可以單獨造成本疾病[21]。青少年運動員發生重複使力傷害的發生率近年來逐年上升,這可能肇因於就醫頻率的增加[22]。這更佐證剝脫性骨軟骨炎可能與運動及其相關損傷相關[22][23]。從事體操、足球、籃球、袋棍球、足球、網球、壁球、籃球,相撲及舉重等高衝擊性的活動,可能會使主要受壓關節(膝、踝、肘)發生剝脫性骨軟骨關節炎的機會增加[15][24]。
最近的病例報告顯示剝脫性骨軟骨關節炎可能與遺傳相關[25][26][27]。有此類遺傳的家族可能有聚集蛋白聚醣基因變化[28]。馬相關的研究也顯示可能有特定的遺傳缺陷[29]。
病生理學
[編輯]
剝脫性骨軟骨炎與磨損性的退化性關節炎不同,後者屬於單純關節面的問題,而前者則是軟骨下面的硬骨問題,可能進而導致軟骨的損傷。如果沒有及時治療,剝脫性骨軟骨關節炎可能會引致關節不平衡以及不正常磨損,進而導致退化性關節炎[30]。剝脫性骨軟骨炎會發生時,硬骨或軟骨會從骨骼末端鬆離,通常是因為缺乏血液供應或海綿骨脫鈣導致。鬆解的碎片可能會留在原地或是到處滑移,導致關節僵硬且不穩定。本疾病可能發生於在身上所有的關節[31],人類最常發病的位置包含膝關節[14]、踝關節、肘關節等[31]。
骨骼尚未成熟的個體身上,骨骺板的血流供應較充足,因此硬骨及軟骨的生長較為旺盛。當骨骺板的血流供應受到阻礙時,會阻滯了硬骨細胞和軟骨細胞的生長,以及各種程度的壞死。此狀況也會導致軟骨不規則骨化,導致軟骨下缺血性壞死,進而導致剝脫性骨關節炎[32]。
創傷後剝脫性骨關節炎可以分為四期:第一期為再血管化及再生肉芽組織生成;第二期時壞死的碎片會出現被吸收的現象;第三期的骨小樑間隙會出現類骨質(osteoid)沉積的現象;第四期開始出現新骨骼重塑的情形。若在再血管化階段受到阻滯,則剝脫性骨軟骨炎病灶可能生成,引致關節面失去平整性,進而惡化關節炎的情形[32]。
診斷
[編輯]診斷可透過X光、電腦斷層,或核磁共振成像(MRI)進行。影像學可以幫助定位軟骨下區域壞死的位置,也能夠協助看到游離體的產生與否[33]。偶爾也可能會透過骨骼掃描等核子醫學技術來評估關節內軟骨的剝離程度[34]。
理學檢查
[編輯]檢查者一開始常會先評估患者的步態。在膝關節受到進犯的患者,患者的小腿常會些微向外旋轉,以避免脛骨棘受到股骨內髁外側面的夾擊[17]。因此對於股骨髁受到進犯的患者,可透過威爾森氏測試(Wilson test)重現夾擊的情形[35]。施測者先請患者膝關節成90度,之後將小腿內旋後伸直,若伸展至150度時會感覺疼痛,且在將小腿外旋後症狀緩解,則檢查呈陽性[36]。此外患者的股四頭肌功能也可能會有有無力的情形[37]。
膝關節理學檢查也可能可以看到關節腔積水以及出現關節摩擦音。症狀上可能會感覺到局部或廣泛性疼痛,以及關節活動度下降。若出現軟骨游離體的患者,活動上可能會出現卡卡的感覺,或產生絆住感[38]。
診斷影像學
[編輯]兒童期患者的關節X光可能可以看到骨骺板出現不規則骨化的情形;年長患者則可能在病灶處出現骨硬化病灶,並在病灶處及骨骺之間形成骨密度較低的區域。病灶的原發部位以及膝關節的屈曲程度,可以進行側面膝關節X光以輔助定位[39]。
核磁共振成像(MRI)在病灶的分期上相當有用,可以評估膝關節表面的完整性。此外,有一些正常的骨質增生變異,在X光下會相當類似剝脫性骨軟骨炎病灶,但在MRI下,真正的病灶會呈現不規則的硬骨及軟骨水腫。此外,MRI也可以提供硬骨及軟組織的相關資訊,例如是否有骨折、水腫、液體介面、關節面完整性,或有游離體產生等問題[40][41]。活躍病灶在高T2權重影像可以看到軟骨及下方硬骨碎裂的情形[33][42]。與關節X光片相比,MRI影像更加吻合關節鏡的檢查結果[41]。
電腦斷層(CT)與鎝-99m(Tc-99m)骨骼掃描有時也會用於追蹤後續治療效果。CT和MRI可以協助病灶的定位,以及判讀病灶的大小[43];骨骼掃描則可以偵測局部血流以及骨骼代謝活躍程度[44][45]。
分類
[編輯]剝脫性骨軟骨炎可透過其疾病的進程進行分期,目前有兩套主流的分類系統:一個是透過MRI影像進行分期[46],另一個則是透過關節鏡檢查進行分期[15]。其中關節鏡是分類的黃金標準,目前最為廣泛使用的分期標準為國際軟骨修復學會(International Cartilage Repair Society)提出的ICRS分期系統[47]。現行MRI分期系統中,ICRS的MRI分期系統是論文中最常使用的分期系統[48],但有些研究顯示MRI與關節鏡之間的對應關係並不密切[49]。MRI分期分為四期,其中一、二期為穩定病灶,三、四期則為不穩定病灶。到第三、四期時,可以在碎片與骨骼之間看到關節滑液[46]。
| 分期 | 軟骨下硬骨穩定性 | 影像特徵 |
|---|---|---|
| I | 穩定 | 關節軟骨增厚 |
| II | 穩定 | 關節軟骨破壞;碎片與骨骼連接處訊號弱,軟骨下硬骨穩定 |
| III | 不穩定 | 關節軟骨破壞,碎片與骨骼連接處訊增強,軟骨下硬骨不穩定 |
| IV | 不穩定 | 游離體生成 |
| 分級 | 治療 |
|---|---|
| ICRS OCD I | 關節面完整平滑,關節面下方出現連續且軟化的穩定病灶。 |
| ICRS OCD II | 關節面失去部分平整性,但以探針探查顯示為穩定病灶。 |
| ICRS OCD III | 關節面完全失去平整性,但碎片尚未脫離骨骼。 |
| ICRS OCD IV | 碎片脫離骨骼,出現游離體。 |
| 亞型 | 若病灶深度大於10 mm,則歸為各期B型,例如ICRS OCD IVB |
治療
[編輯]治療選項包含調整關節活動方式、固定關節、冷凍治療、非甾體抗炎藥(NSAID)藥物治療、軟骨下硬骨鑽孔術、微骨折手術、移除游離體、馬賽克鑲嵌術(mosaicplasty)、骨關節轉移系統手術(OATS)[23][51]。治療的首要目標包含[52]:
- 加強軟骨下硬骨的復原能力
- 固定不穩定的碎片,並維持關節面完整性
- 置換遭到破壞的硬骨及軟骨,以利於軟骨再生
關節軟骨的再生功能相當差[53]。一般來說,關節軟骨的淺層缺損並不會自行癒合,若缺損深度沒有到達軟骨下硬骨的話,常導致關節面不平整[54]。因此,即使軟骨碎片尚未脫離硬骨(ICRS分期第II、III期),仍常需手術介入[55]。
非手術治療(保守治療)
[編輯]一般來說,脫性骨軟骨炎會建議手術介入治療。除非是骨骼尚未發育成熟的青少年,且病灶相對較小,無游離體產生者,才建議進行非手術治療。此類治療包含活動調整、減輕關節面承重,以及關節固定。這些治療的目標在於加速軟骨下硬骨的復原能力,並避免軟骨塌陷及骨折[52]。
治療方式隨病灶的位置而異,膝關節遭到進犯的患者,常需要固定其膝關節在伸展的姿勢約4-6週,甚至可能長達6個月,以避免並造承受過大的剪力[56]。但患者可以在其可承受的狀況下,適度步行及承重。開始治療後的三個月,建議再進行X光追蹤;若X光顯示病灶已經癒合,則可以進行適度活動[55][57]。若追蹤的X光片顯示軟骨下區域密度增加,或病灶復原狀況不佳,則可以重複上述的治療直到癒合為止[31]。
手術
[編輯]
關於此疾病手術治療及保守治療的選擇,目前仍尚未有定論[58]。因此,術式的選擇通常是基於病患的年紀、病灶的嚴重程度,以及醫師的個人偏好。一般來說,由於術後再生的軟骨在組織學與免疫組織化學上的品質,較健康的透明軟骨差[59],因此如果保守治療可行,一般就不會進到手術治療。
初期病灶
[編輯]若保守治療失敗,在病灶處鑽孔可能可以刺激軟骨下硬骨的癒合及再生。手術醫師可以透過關節鏡從進入關節腔,進入方式分為前開(從關節前方進入)及後開(從關節後方進入),有系統性綜述指出該手術可能可以改善病灶情形[60]。
半游離病灶
[編輯]對於半游離的病灶,可使用骨釘及骨針對病灶進行固定[61][62]。
游離病灶
[編輯]現行針對全層病灶的治療包含關節鏡導引骨鑽孔術(arthroscopic drilling)、關節面磨平術(abrasion),以及微骨折手術(microfracturing)。
1946年,芒努松(Magnusson)首創使用骨髓幹細胞搭配清創手術治療病灶的方法,但這些幹細胞通常會分化為纖維軟骨,較少分化為透明軟骨。由於纖維軟骨相對透明軟骨的韌性及對於磨損的耐受性較差,因此術後必須保護6到12個月。該術式對於小型病灶有效,對於大型病灶來說效果則會漸漸消失[63]。有鑑於再生的纖維軟骨結構較為脆弱,後來發展出來的技術開始著重於移植透明軟骨,或促進病灶處的透明軟骨增生。其中一種方法就是自體軟骨細胞移植術(autologous chondrocyte implantation,ACI),這種方法對於年輕患者股骨的單發性大型病灶有效。在此術式中,醫師會使用關節鏡從髁間窩的關節面取出部分軟骨,並植入病灶下面的骨膜處。目前的研究顯示,ACI手術在減少水腫及疼痛方面在臨床上具有良好的療效[64][65]。有些醫師利用骨膜或骨髓的多能性幹細胞取代,同樣也顯示出軟骨及軟骨下硬骨再生的能力[66]。
與OATS手術相似的是,關節鏡導引關節軟骨移植手術花費低廉,且針對第四期病灶效果持久。且植體來自於不須承重的髁間窩,可以舒緩疼痛、修復受傷組織,並恢復關節功能[67]。
不穩定病灶
[編輯]不穩定病灶的固定,有時可以用不鏽鋼或生物可吸收材質製造的埋頭加壓骨釘或赫伯特骨釘(Herbert screw)進行固定[68]。若有看到游離體,可同時進行移除。ACI手術一般適用於骨骼成熟且病灶較大的病人身上。
復健
[編輯]連續性被動運動(Continuous passive motion,CPM)常用於促進全層病灶患者術後關節面的修復。研究發現CPM在兔子身上,可以促進直徑3毫米以下的病灶修復[69]。在人類身上,亦有研究指出每天6小時,持續八周的療程具有臨床效益[70]。
制定復健計畫時,需同時保護受損的關節面及軟骨下硬骨,同時保持強度和運動範圍。術後通常需要鴉片類鎮痛藥及非甾體抗炎藥(NSAID)來控制疼痛,發言和腫脹[71]。在術後或固定期(immobilization period)間,鼓勵直腿抬高(straight leg raising)和其他等長運動。固定期結束後,通常會立即進行六到八週的居家或正規物理治療計劃。可執行的活動包含伸展運動、漸進式肌力訓練,以及針對功能或運動的訓練。在此期間,建議患者避免跑步和跳躍,但應允許他們進行影響較小的活動,例如散步或游泳。 如果患者在軟骨穩定之前,進行超過負荷活動量,常會在蹲踞或跳躍等過程中出現疼痛的症狀[55]。
預後
[編輯]預後的影響因子包含治療方式、年紀、進犯的關節、病灶分期等等,但最關鍵的因子為生長板的狀態[38]。也因此,剝脫性骨軟骨炎可透過骨骼成熟度分為兩種主要形式。幼年型(juvenile form)通常發生於5至15歲的兒童身上,病灶常發生於未癒合的生長板上[72];成年型(adult form)則通常發生於16至50歲的族群,但目前並不知道這些患者是在成年後才發病,還是在幼年期未及時診斷的幼年型患者[73]。
在生長板未癒合的青少年中,穩定型病灶的預後普遍良好(第一、二期),在保守治療下有50%的機率會痊癒[74]。這可能是因為青少年的骨質重塑機能較佳,意即其清除死亡骨骼,及新生骨骼的能力較強。且未癒合的生長板用有較多的間質幹細胞,這些幹細胞之後可以分化為軟骨或硬骨,因而可以提供受損關節修復所需的幹細胞[75]。大型、不穩定,或全層病灶(第三、四期),或是在骨骼發育成熟後才發生的病灶通常預後較差,保守治療的效果普遍不佳,通常需要手術介入[76][77]。
流行病學
[編輯]剝脫性骨軟骨炎相對來說算罕見疾病,大約每年每10萬人有15至30例[11]。有報告分析25,124例膝關節鏡報告,指出該疾病造成約2%的關節軟骨缺損[78]。儘管如此,剝脫性骨軟骨炎仍然是青少年關節疼痛的重要病因。幼年型的疾病主要發生於5至15歲之間,且男性發生率又較女性為高,男女患者比大約介於2:1至3:1之間[14][79]。然而隨著女性和青少年在運動中益發活躍,女性患者以及幼年型的病例量也節節上升[80][81]。成年型則主要發生於16至50之間[76]。
在發生部位中,最常見的是膝關節的股骨內髁,約佔膝關節病例的75–85%,並佔總病例的75%[14][82][83][84]。肘關節(特別是肱骨小頭)是第二常遭到進犯的關節,約佔總病例的6%左右。踝關節的距骨圓頂約佔總病例的4%[85]。其他較罕見的發生部位包含髕骨、脊椎骨、股骨頭,以及肩胛骨的肩關節盂等等[86]。
歷史
[編輯]1738年,亞歷山大·門羅·普里默斯首次描述了此一疾病[87]。1870年,詹姆斯·柏哲德首次描述此一疾病的病程。1887年,弗朗茲·寇尼希發表了一篇相關論文,並描述游離體的存在[88]。在此篇論文中,寇尼希做出以下結論:[89]
- 要造成關節面崩落的創傷當屬嚴重創傷。
- 較輕微的創傷可能造成骨骼挫傷,導致局部壞死,進而引發軟骨脫落。
- 在某些病例中,沒有明顯的創傷史,可能有其他因素導致軟骨自發性脫離。
在此論文中,他將該疾病命名為「剝脫性骨軟骨炎」(osteochondritis dissecans)[90],將其描述為一種膝關節軟骨下硬骨發炎的過程,進而導致股骨髁軟骨鬆脫的情形。1922年,卡匹斯(Kappis)在踝關節報導了此病例[91]。後來伯恩特(Berndt)和哈替(Harty)在回顧了多篇描述距骨軟骨骨折的文獻後,提出了距骨剝脫性骨軟骨炎的分類系統(staging of osteochondral lesions of the talus,OLTs)[92]。此論文拓展了剝脫性骨軟骨炎的描述範圍,使包含膝關節、髖關節、肘關節,以及蹠趾關節的相似疾病都納入此一疾病的範疇中[93][94]。
著名病例
[編輯]- 麥可·羅素:美國網球選手[95]
- 克里斯蒂娜·瓦庫里克(Kristina Vaculik),加拿大體操選手[96][97][98]
- 喬納森·維爾瑪(Jonathan Vilma),前美國美式足球後衛[99][100]
獸醫學
[編輯]
除了人類之外,該疾病亦發生於其他動物上。目前已有文獻報導的動物包含狗、豬、馬、牛、雞、火雞[101]。其中又以馬的病例尤受矚目,有某些品種馬因遺傳因素較容易發生此一疾病[8]。除遺傳因素之外,強迫發育的餵食及人工選育都可能會增加發病機會。
家犬是獸醫門診量最大的動物[101],是造成中大型犬肘關節發育不良的初級因素之一[10]。容易罹患此疾病的犬種包含德國牧羊犬、黃金獵犬、拉布拉多犬、羅威納犬、大丹犬、伯恩山犬,和聖伯納犬[101]。雖然該疾病可能進犯任何關節,其中在犬隻身上較容易發生於肩關節(通常為雙側)、肘關節、膝關節,以及跗關節中[101]。
幼犬的病例通常沒有症狀,但有可能出現疼痛、關節僵硬、伸展不適,或其他代償性特徵。一般診斷工具包含X光、關節鏡、核磁共振成像(MRI)等等。大多數膝關節的病例通常會自行痊癒,但有些病例可能會導致跛足,如果犬隻研判即有可能進展為跛足的情形,則建議手術治療[9]。
在動物身上診斷剝脫性骨軟骨炎相當不容易,有些動物僅會以步態異常表現,容易誤診為其他骨骼關節疾病,例如髖關節發育不良等等[9]。
參考文獻
[編輯]- ^ Shiel WC Jr. Definition of Osteochondritis dissecans. MedicineNet, Inc. [2009-02-20]. (原始內容存檔於2012-08-07).
- ^ Pappas AM. Osteochondrosis dissecans. Clinical Orthopaedics and Related Research. 1981, (158): 59–69. PMID 7273527. doi:10.1097/00003086-198107000-00009.
- ^ Woodward AH, Bianco AJ. Osteochondritis dissecans of the elbow. Clinical Orthopaedics and Related Research. 1975, 110 (110): 35–41. PMID 1157398. doi:10.1097/00003086-197507000-00007.
- ^ Pettrone, FA. American Academy of Orthopaedic Surgeons Symposium on Upper Extremity Injuries in Athletes. St. Louis, Missouri: CV Mosby. 1986: 193–232. ISBN 978-0-8016-0026-5.
- ^ Weiss, Jennifer M.; Shea, Kevin G.; Jacobs, John C.; Cannamela, Peter C.; Becker, Ian; Portman, Mark; Kessler, Jeffrey I. Incidence of Osteochondritis Dissecans in Adults. The American Journal of Sports Medicine. 2018-06, 46 (7): 1592–1595 [2020-01-08]. ISSN 0363-5465. doi:10.1177/0363546518764676. (原始內容存檔於2019-03-23).
- ^ Kessler, Jeffrey I.; Nikizad, Hooman; Shea, Kevin G.; Jacobs, John C.; Bebchuk, Judith D.; Weiss, Jennifer M. The demographics and epidemiology of osteochondritis dissecans of the knee in children and adolescents. The American Journal of Sports Medicine. 2014-02, 42 (2): 320–326. ISSN 1552-3365. PMID 24272456. doi:10.1177/0363546513510390.
- ^ 7.0 7.1 Inoue, Goro. Bilateral osteochondritis dissecans of the elbow treated by Herbert screw fixation. British Journal of Sports Medicine. 1991, 25 (3): 142–144. PMC 1478853
 . PMID 1777781. doi:10.1136/bjsm.25.3.142. See introduction and discussion sections on incidence
. PMID 1777781. doi:10.1136/bjsm.25.3.142. See introduction and discussion sections on incidence
- ^ 8.0 8.1 Thomas, Heather Smith. Osteochondritis Dissecans in Thoroughbreds. Weanlings: A Field Study (PDF). California Thoroughbred. August 2002: 65–67 [2010-01-09]. (原始內容 (PDF)存檔於2006-10-21).
- ^ 9.0 9.1 9.2 Lenehan TM, Van Sickle DC. Chapter 84: Canine osteochondrosis. Nunamaker DM, Newton CD (編). Textbook of small animal orthopaedics. Philadelphia: Lippincott. 1985 [2010-10-10]. ISBN 0-397-52098-0. (原始內容存檔於2017-07-03).
- ^ 10.0 10.1 Matthew Pead; Sue Guthrie. Elbow Dysplasia in dogs – a new scheme explained (PDF). British Veterinary Association (BVA). [2010-07-16]. (原始內容 (PDF)存檔於2011-10-02).
- ^ 11.0 11.1 Obedian RS, Grelsamer RP. Osteochondritis dissecans of the distal femur and patella. Clinical Journal of Sport Medicine. January 1997, 16 (1): 157–74. PMID 9012566. doi:10.1016/S0278-5919(05)70012-0.
- ^ Enwemeka, Chukuka S. Physical deformities in Nigerian schools: the Port Harcourt Cohort study. International Journal of Rehabilitation Research. June 1984, 7 (2): 163–172. ISSN 0342-5282. OCLC 4554227. PMID 6238005. doi:10.1097/00004356-198406000-00004.
- ^ Hixon AL, Gibbs LM. What Should I Know About Osteochondritis Dissecans?. American Family Physician. January 2000, 61 (1): 158 [2020-01-08]. (原始內容存檔於2011-11-13).
- ^ 14.0 14.1 14.2 14.3 Clanton TO, DeLee JC. Osteochondritis dissecans. History, pathophysiology and current treatment concepts. Clinical Orthopaedics and Related Research. July 1982, 167 (167): 50–64. PMID 6807595. doi:10.1097/00003086-198207000-00009.
- ^ 15.0 15.1 15.2 Hixon AL, Gibbs LM. Osteochondritis dissecans: a diagnosis not to miss. American Family Physician. January 2000, 61 (1): 151–6, 158 [2020-01-08]. PMID 10643956. (原始內容存檔於2011-06-06).
- ^ eOrthopod.com. Adolescent Osteochondritis Dissecans of the Knee. Medical Multimedia Group, LLC. [2008-09-21]. (原始內容存檔於2014-10-01).
- ^ 17.0 17.1 Schenck RC Jr; Goodnight JM. Osteochondritis dissecans. Journal of Bone and Joint Surgery. American Volume. 1996-03-01, 78 (3): 439–56. PMID 8613454. doi:10.2106/00004623-199603000-00018. (原始內容存檔於2008-10-07).
- ^ Wright, Rick W.; Bogunovic, Ljiljana; Yang, Justin S. Nonoperative Treatment of Osteochondritis Dissecans of the Knee. Clinics in Sports Medicine. 2014-04-01, 33 (2): 295–304. ISSN 0278-5919. PMID 24698044. doi:10.1016/j.csm.2013.11.003.
- ^ 19.0 19.1 Cruz, Aristides I.; Shea, Kevin G.; Ganley, Theodore J. Pediatric Knee Osteochondritis Dissecans Lesions. The Orthopedic Clinics of North America. 2016-10, 47 (4): 763–775. ISSN 1558-1373. PMID 27637663. doi:10.1016/j.ocl.2016.05.001.
- ^ Milgram JW. Radiological and pathological manifestations of osteochondritis dissecans of the distal femur. A study of 50 cases. Radiology. February 1978, 126 (2): 305–311. PMID 622473. doi:10.1148/126.2.305.
- ^ Roberts N. Book Reviews (PDF). Journal of Bone and Joint Surgery. British Volume. March 1961, 43 (2): 409. (原始內容 (PDF)存檔於2008-10-29).
- ^ 22.0 22.1 Powers R. An ice hockey player with an unusual elbow injury. Osteochondritis dissecans. JAAPA. May 2008, 21 (5): 62–3. PMID 18556892.
- ^ 23.0 23.1 Kocher MS, Tucker R, Ganley TJ, Flynn JM. Management of osteochondritis dissecans of the knee: current concepts review. American Journal of Sports Medicine. July 2006, 34 (7): 1181–91. PMID 16794036. doi:10.1177/0363546506290127.
- ^ Patel, S; Fried GW; Marone PJ. Humeral Capitellum Osteochondritis Dissecans. eMedicine. Medscape. 2008-08-06 [2008-11-16]. (原始內容存檔於2008-12-07).
- ^ Kenniston JA, Beredjiklian PK, Bozentka DJ. Osteochondritis dissecans of the capitellum in fraternal twins: case report. Journal of Hand Surgery (American). October 2008, 33 (8): 1380–3. PMID 18929205. doi:10.1016/j.jhsa.2008.05.008.
- ^ Livesley PJ, Milligan GF. Osteochondritis dissecans patellae. Is there a genetic predisposition?. International Orthopaedics. 1992, 16 (2): 126–9. PMID 1428308. doi:10.1007/BF00180201.
- ^ Tobin WJ. Familial osteochondritis dissecans with associated tibia vara (PDF). Journal of Bone and Joint Surgery. American Volume. October 1957, 39 (5): 1091–1105 [2008-11-22]. PMID 13475409. doi:10.2106/00004623-195739050-00010. (原始內容 (PDF)存檔於2009-03-18).
- ^ Bates, J. Tyler; Jacobs, John C.; Shea, Kevin G.; Oxford, Julia Thom. Emerging Genetic Basis of Osteochondritis Dissecans. Clinics in Sports Medicine. 2014-04, 33 (2): 199–220 [2020-01-08]. doi:10.1016/j.csm.2013.11.004. (原始內容存檔於2019-07-12).
- ^ Wittwer, Catherine; Dierks, Claudia; Hamann, Henning; Distl, Ottmar. Associations between Candidate Gene Markers at a Quantitative Trait Locus on Equine Chromosome 4 Responsible for Osteochondrosis Dissecans in Fetlock Joints of South German Coldblood Horses. Journal of Heredity. 2008-04-01, 99 (2): 125–129. ISSN 1465-7333. doi:10.1093/jhered/esm106.
- ^ Detterline AJ, Goldstein JL, Rue JP, Bach BR Jr. Evaluation and treatment of osteochondritis dissecans lesions of the knee. Journal of Knee Surgery. 2008, 21 (2): 106–15. PMID 18500061.
- ^ 31.0 31.1 31.2 Kadakia AP, Sarkar J. Osteochondritis dissecans of the talus involving the subtalar joint: a case report. Journal of Foot and Ankle Surgery. 2007, 46 (6): 488–92. PMID 17980849. doi:10.1053/j.jfas.2007.06.005.
- ^ 32.0 32.1 Jacobs B, Ertl JP, Kovacs G, Jacobs JA. Knee Osteochondritis Dissecans. eMedicine. Medscape. [2008-10-02]. (原始內容存檔於2021-07-18).
- ^ 33.0 33.1 Boutin RD, Januario JA, Newberg AH, Gundry CR, Newman JS. MR imaging features of osteochondritis dissecans of the femoral sulcus (PDF). American Journal of Roentgenology. March 2003, 180 (3): 641–5. PMID 12591666. doi:10.2214/ajr.180.3.1800641. (原始內容 (PDF)存檔於2009-03-18).
- ^ Mesgarzadeh M, Sapega AA, Bonakdarpour A, Revesz G, Moyer RA, Maurer AH, Alburger PD. Osteochondritis dissecans: analysis of mechanical stability with radiography, scintigraphy, and MR imaging. Radiology. 1987-12-01, 165 (3): 775–80 [2021-07-16]. PMID 3685359. doi:10.1148/radiology.165.3.3685359. (原始內容存檔於2009-06-04).
- ^ Wilson JN. A diagnostic sign in osteochondritis dissecans of the knee (PDF). Journal of Bone and Joint Surgery. American Volume. April 1967, 49 (3): 477–80. PMID 6022357. doi:10.2106/00004623-196749030-00006. (原始內容 (PDF)存檔於2008-10-29).
- ^ Conrad JM, Stanitski CL. Osteochondritis dissecans: Wilson's sign revisited. Am J Sports Med. 2003, 31 (5): 777–8. PMID 12975201.
- ^ Mestriner, Luiz Aurélio. Osteochondritis dissecans of the knee: Diagnosis and treatment. Revista Brasileira de Ortopedia (English Edition). 2012-09, 47 (5): 553–562 [2021-07-16]. PMC 4799442
 . PMID 27047865. doi:10.1016/S2255-4971(15)30003-3. (原始內容存檔於2020-07-23) (英語).
. PMID 27047865. doi:10.1016/S2255-4971(15)30003-3. (原始內容存檔於2020-07-23) (英語).
- ^ 38.0 38.1 Cooper G, Russell W. Definition of osteochondritis dissecans. eMedicine. Medscape. [2008-09-18]. (原始內容存檔於2008-12-01).
- ^ Harding WG 3rd. Diagnosis of osteochondritis dissecans of the femoral condyles: the value of the lateral x-ray view. Clinical Orthopaedics and Related Research. March–April 1977, 123 (123): 25–6. PMID 852179. doi:10.1097/00003086-197703000-00009.
- ^ De Smet AA, Fisher DR, Graf BK, Lange RH. Characterizing osteochondral lesions by magnetic resonance imaging. Arthroscopy. 1991, 7 (1): 101–4. PMID 2009106. doi:10.1016/0749-8063(91)90087-E.
- ^ 41.0 41.1 De Smet AA, Fisher DR, Graf BK, Lange RH. Osteochondritis dissecans of the knee: value of MR imaging in determining lesion stability and the presence of articular cartilage defects. AJR Am J Roentgenol. September 1990, 155 (3): 549–53. PMID 2117355. doi:10.2214/ajr.155.3.2117355.
- ^ Gilmer, Brian B.; Comstock, Bryan A.; Jette, Jocelyn L.; Warme, Winston J.; Jackins, Sarah E.; Matsen, Frederick A. III. The Prognosis for Improvement in Comfort and Function After the Ream-and-Run Arthroplasty for Glenohumeral Arthritis: An Analysis of 176 Consecutive Cases. JBJS. 2012-07-18, 94 (14): e102 [2021-07-16]. ISSN 0021-9355. doi:10.2106/JBJS.K.00486. (原始內容存檔於2021-07-16) (美國英語).
- ^ Bui-Mansfield LT, Kline M, Chew FS, Rogers LF, Lenchik L. Osteochondritis dissecans of the tibial plafond: imaging characteristics and a review of the literature. American Journal of Roentgenology. 2000-11-01, 175 (5): 1305–8 [2021-07-16]. PMID 11044029. doi:10.2214/ajr.175.5.1751305. (原始內容存檔於2011-05-17).
- ^ Cahill BR, Berg BC. 99m-Technetium phosphate compound joint scintigraphy in the management of juvenile osteochondritis dissecans of the femoral condyles. American Journal of Sports Medicine. 1983, 11 (5): 329–35. PMID 6638247. doi:10.1177/036354658301100509.
- ^ eOrthopod.com. Adolescent Osteochondritis Dissecans of the Elbow (PDF). Medical Multimedia Group, LLC. [2008-10-02]. (原始內容 (PDF)存檔於2007-10-27).
- ^ 46.0 46.1 46.2 Bauer, Kathryn L.; Polousky, John D. Management of Osteochondritis Dissecans Lesions of the Knee, Elbow and Ankle. Clinics in Sports Medicine. 2017-07, 36 (3): 469–487 [2021-07-16]. ISSN 1556-228X. PMID 28577707. doi:10.1016/j.csm.2017.02.005. (原始內容存檔於2021-07-18).
- ^ Ellermann, Jutta M.; Donald, Bryan; Rohr, Sara; Takahashi, Takashi; Tompkins, Marc; Nelson, Bradley; Crawford, Amanda; Rud, Christopher; Macalena, Jeffrey. Magnetic Resonance Imaging of Osteochondritis Dissecans: Validation Study for the ICRS Classification System. Academic Radiology. 2016-06-01, 23 (6): 724–729. ISSN 1076-6332. doi:10.1016/j.acra.2016.01.015 (英語).
- ^ Takahara M, Ogino T, Takagi M, Tsuchida H, Orui H, Nambu T. Natural progression of osteochondritis dissecans of the humeral capitellum: initial observations. Radiology. 2000-07-01, 216 (1): 207–12 [2021-07-16]. PMID 10887249. doi:10.1148/radiology.216.1.r00jl29207. (原始內容存檔於2009-06-04).
- ^ Ellermann, Jutta M.; Donald, Bryan; Rohr, Sara; Takahashi, Takashi; Tompkins, Marc; Nelson, Bradley; Crawford, Amanda; Rud, Christopher; Macalena, Jeffrey. Magnetic Resonance Imaging of Osteochondritis Dissecans: Validation Study for the ICRS Classification System. Academic Radiology. 06 2016, 23 (6): 724–729 [2021-07-16]. ISSN 1878-4046. PMID 26976624. doi:10.1016/j.acra.2016.01.015. (原始內容存檔於2021-07-16).
- ^ Brittberg, Mats; Winalski, Carl S. Evaluation of Cartilage Injuries and Repair. JBJS. 2003-04, 85 (suppl_2): 58–69 [2021-07-16]. ISSN 0021-9355. (原始內容存檔於2021-07-16) (美國英語).
- ^ Kish G, Módis L, Hangody L. Osteochondral mosaicplasty for the treatment of focal chondral and osteochondral lesions of the knee and talus in the athlete. Rationale, indications, techniques, and results. Clinical Journal of Sport Medicine. January 1999, 18 (1): 45–66, vi. PMID 10028116. doi:10.1016/S0278-5919(05)70129-0.
- ^ 52.0 52.1 Smillie I. Treatment of osteochondritis dissecans (PDF). Journal of Bone and Joint Surgery. 1957, 39 (2): 248–260. PMID 13438964. (原始內容 (PDF)存檔於2008-10-29).
- ^ Moriya T, Wada Y, Watanabe A, et al. Evaluation of reparative cartilage after autologous chondrocyte implantation for osteochondritis dissecans: histology, biochemistry, and MR imaging. Journal of Orthopaedic Science. May 2007, 12 (3): 265–73. PMID 17530379. doi:10.1007/s00776-007-1111-8.
- ^ Bobic V. Autologous chondrocyte transplantation. Medscape. 2000 [2008-09-17]. (原始內容存檔於2003-10-07).
- ^ 55.0 55.1 55.2 Osteochondritis dissecans of the knee. Orthogate. 2006-07-28 [2008-11-16]. (原始內容 (PDF)存檔於2016-07-01).
- ^ Osteochondritis dissecans (PDF). Société Française d'Orthopédie Pédiatrique. [2008-11-21]. (原始內容 (PDF)存檔於2017-01-18).
- ^ Treating osteochondritis dissecans. Cedars-Sinai Health. [2008-11-22]. (原始內容存檔於2008-12-12).
- ^ Nobuta S, Ogawa K, Sato K, Nakagawa T, Hatori M, Itoi E. Clinical outcome of fragment fixation for osteochondritis dissecans of the elbow (PDF). Upsala Journal of Medical Sciences. 2008, 113 (2): 201–8 [2021-07-16]. PMID 18509814. doi:10.3109/2000-1967-232. (原始內容 (PDF)存檔於2009-03-26).
- ^ LaPrade RF, Bursch LS, Olson EJ, Havlas V, Carlson CS. Histologic and immunohistochemical characteristics of failed articular cartilage resurfacing procedures for osteochondritis of the knee: a case series. American Journal of Sports Medicine. February 2008, 36 (2): 360–8. PMID 18006675. doi:10.1177/0363546507308359.
- ^ Gunton, Matthew; Carey, James; Shaw, Colin; Murnaghan, Lucas. Drilling Juvenile Osteochondritis Dissecans: Retro- or Transarticular?. Clinical Orthopaedics and Related Research. 2013-04, 471 (4): 1144–1151 [2021-07-16]. ISSN 0009-921X. PMID 22274726. doi:10.1007/s11999-011-2237-8. (原始內容存檔於2019-09-27).
- ^ Johnson LL, Uitvlugt G, Austin MD, Detrisac DA, Johnson C. Osteochondritis dissecans of the knee: arthroscopic compression screw fixation. Arthroscopy. 1990, 6 (3): 179–89. PMID 2206180. doi:10.1016/0749-8063(90)90073-M.
- ^ Thomson NL. Osteochondritis dissecans and osteochondral fragments managed by Herbert compression screw fixation. Clinical Orthopaedics and Related Research. November 1987, (224): 71–8. PMID 3665256. doi:10.1097/00003086-198711000-00010.
- ^ Mandelbaum BR, Browne JE, Fu F, et al. Articular cartilage lesions of the knee. American Journal of Sports Medicine. 1998, 26 (6): 853–61. PMID 9850792.
- ^ Brittberg M, Lindahl A, Nilsson A, Ohlsson C, Isaksson O, Peterson L. Treatment of deep cartilage defects in the knee with autologous chondrocyte transplantation. New England Journal of Medicine. October 1994, 331 (14): 889–95 [2008-09-17]. PMID 8078550. doi:10.1056/NEJM199410063311401. (原始內容存檔於2009-08-05).
- ^ Peterson L, Minas T, Brittberg M, Nilsson A, Sjögren-Jansson E, Lindahl A. Two to Nine-year outcome after autologous chondrocyte transplantation of the knee. Clinical Orthopaedics and Related Research. May 2000, 374 (374): 212–34. PMID 10818982. doi:10.1097/00003086-200005000-00020.
- ^ O'Driscoll SW. The healing and regeneration of articular cartilage (PDF). Journal of Bone and Joint Surgery. American Volume. December 1998, 80 (12): 1795–1812. PMID 9875939. (原始內容 (PDF)存檔於2008-10-29).
- ^ Stone KR, Walgenbach AW, Freyer A, Turek TJ, Speer DP. Articular cartilage paste grafting to full-thickness articular cartilage knee joint lesions: a 2- to 12-year follow-up. Arthroscopy. March 2006, 22 (3): 291–9. PMID 16517314. doi:10.1016/j.arthro.2005.12.051.
- ^ Kocher MS, Czarnecki JJ, Andersen JS, Micheli LJ. Internal fixation of juvenile osteochondritis dissecans lesions of the knee. American Journal of Sports Medicine. May 2007, 35 (5): 712–8. PMID 17337729. doi:10.1177/0363546506296608.
- ^ Salter RB, Simmonds DF, Malcolm BW, Rumble EJ, MacMichael D, Clements ND. The biological effect of continuous passive motion on the healing of full-thickness defects in articular cartilage. An experimental investigation in the rabbit (PDF). Journal of Bone and Joint Surgery. December 1980, 62 (8): 1232–51. PMID 7440603. (原始內容 (PDF)存檔於2009-03-18).
- ^ Rodrigo JJ, Steadman JR, Syftestad G, Benton H, Silliman J. Effects of human knee synovial fluid on chondrogenesis in vitro. American Journal of Knee Surgery. 1995, 8 (4): 124–9. PMID 8590122.
- ^ Jacobs B, Ertl JP, Kovacs G, Jacobs JA. Knee Osteochondritis dissecans: treatment & medication. eMedicine. Medscape. 2006-07-28 [2009-02-14]. (原始內容存檔於2021-07-18).
- ^ Fleisher GR, Ludwig S, Henretig FM, Ruddy RM, Silverman BK. Textbook of Pediatric Emergency Medicine. Lippincott Williams & Wilkins. 2005: 1703. ISBN 0-7817-5074-1.
- ^ Simon RR, Sherman SC, Koenigsknecht SJ. Emergency Orthopedics: The Extremities. McGraw-Hill Professional. 2006: 254. ISBN 0-07-144831-4.
- ^ Cahill BR. Osteochondritis dissecans of the knee: Treatment of juvenile and adult forms. Journal of the American Academy of Orthopaedic Surgeons. July 1995, 3 (4): 237–47. PMID 10795030.
- ^ Bogin B. Mammalian Growth. Patterns of Human Growth 2. Cambridge University Press. January 2008: 102 [2009-02-20]. ISBN 0-521-56438-7.
- ^ 76.0 76.1 Bradley J, Dandy DJ. Osteochondritis dissecans and other lesions of the femoral condyles (PDF). Journal of Bone and Joint Surgery. British Volume. May 1989, 71 (3): 518–22. PMID 2722949. (原始內容 (PDF)存檔於2008-10-29).
- ^ Lützner J, Mettelsiefen J, Günther KP, Thielemann F. Treatment of osteochondritis dissecans of the knee joint. Der Orthopäde. September 2007, 36 (9): 871–9; quiz 880. PMID 17680233. doi:10.1007/s00132-007-1130-3 (德語).
- ^ Widuchowski W, Widuchowski J, Trzaska T. Articular cartilage defects: study of 25,124 knee arthroscopies. The Knee. June 2007, 14 (3): 177–82. PMID 17428666. doi:10.1016/j.knee.2007.02.001.
- ^ Nagura S. The so-called osteochondritis dissecans of Konig. Clinical Orthopaedics and Related Research. 1960, 18: 100–121.
- ^ Williamson LR, Albright JP. Bilateral osteochondritis dissecans of the elbow in a female pitcher. Journal of Family Practice. November 1996, 43 (5): 489–93. PMID 8917149.
- ^ Yang, Justin S.; Bogunovic, Ljiljana; Wright, Rick W. Nonoperative treatment of osteochondritis dissecans of the knee. Clinics in Sports Medicine. 2014-4, 33 (2): 295–304. ISSN 1556-228X. PMID 24698044. doi:10.1016/j.csm.2013.11.003.
- ^ Hughston JC, Hergenroeder PT, Courtenay BG. Osteochondritis dissecans of the femoral condyles (PDF). Journal of Bone and Joint Surgery. American Volume. December 1984, 66 (9): 1340–8. PMID 6501330. doi:10.2106/00004623-198466090-00003. (原始內容 (PDF)存檔於2008-10-29).
- ^ Aichroth P. Osteochondritis dissecans of the knee. A clinical survey (PDF). Journal of Bone and Joint Surgery. British Volume. August 1971, 53 (3): 440–7. PMID 5562371. (原始內容 (PDF)存檔於2008-10-29).
- ^ Lindén B. The incidence of osteochondritis dissecans in the condyles of the femur. Acta Orthopaedica Scandinavica. December 1976, 47 (6): 664–7. PMID 1015263. doi:10.3109/17453677608988756.
- ^ Cooper G, Warren R. Osteochondritis Dissecans. eMedicine. Medscape. 2008-05-15 [2008-11-16]. (原始內容存檔於2008-12-01).
- ^ Tuite MJ, DeSmet AA. MRI of selected sports injuries: muscle tears, groin pain, and osteochondritis dissecans. Seminars in Ultrasound, CT and MRI. October 1994, 15 (5): 318–40. PMID 7803070. doi:10.1016/S0887-2171(05)80002-2.
- ^ Munro A. Part of the cartilage of the joint separated and ossified. Medical Essays and Observations. 1738, 4: 19. cited in Burns RC. OSTEOCHONDRITIS DISSECANS. CMAJ. September 1939, 41 (3): 232–5. PMC 537458
 . PMID 20321457.
. PMID 20321457.
- ^ Garrett JC. Osteochondritis dissecans. Clinical Journal of Sport Medicine. July 1991, 10 (3): 569–93. PMID 1868560.
- ^ König F. Uber freie Korper in den gelenken (PDF). Deutsche Zeitschrift für Chirurgie. December 1888, 27 (1–2): 90–109 [2021-07-16]. doi:10.1007/BF02792135. (原始內容 (PDF)存檔於2020-04-23) (德語).
- ^ Barrie HJ. Osteochondritis dissecans 1887–1987. A centennial look at König's memorable phrase (PDF). Journal of Bone and Joint Surgery. British Volume. November 1987, 69 (5): 693–5. PMID 3316236. (原始內容 (PDF)存檔於2009-03-18).
- ^ Kappis M. Weitere beitrage zur traumatisch-mechanischen entstehung der "spontanen" knorpela biosungen. Deutsche Zeitschrift für Chirurgie. 1922, 171: 13–29. doi:10.1007/BF02812921 (德語).
- ^ Berndt AL, Harty M. Transchondral fractures (osteochondritis dissecans) of the talus. Journal of Bone and Joint Surgery. American Volume. June 2004, 86 (6): 1336. PMID 15173311. doi:10.2106/00004623-200406000-00032.
- ^ Morrey BF. The Elbow and Its Disorders. Philadelphia, PA: W.B. Saunders. 2000: 250–60. ISBN 0-7216-7752-5.
- ^ Walzer J, Pappas AM. Upper Extremity Injuries in the Athlete. Edinburgh, UK: Churchill Livingstone. 1995: 132. ISBN 0-443-08836-5.
- ^ Gene Frenette. Russell takes his last shot. The Times-Union. 2006-08-29 [2013-11-13]. (原始內容存檔於2016-01-19).
- ^ Kristina Vaculik Bio. GoStanford.com. [2013-11-13]. (原始內容存檔於2013-11-13).
- ^ Interview: Kristina Vaculik (Canada). International Gymnast Magazine. 2010-01-24 [2013-11-13]. (原始內容存檔於2018-08-15).
- ^ Beverley Smith. Olympics in Vaculik's sights. The Globe and Mail. [2013-11-13]. (原始內容存檔於2021-07-19).
- ^ Jets knew of Jonathan Vilma's knee injury in '04. NY Daily News. 2007-11-01 [2013-11-13]. (原始內容存檔於2017-05-18).
- ^ Tom Rock. JETS CHALK TALK: Vilma still secretive on injury. Newsday. 2007-11-13 [2013-11-13]. (原始內容存檔於2021-07-16).
- ^ 101.0 101.1 101.2 101.3 Osteochondrosis, osteochondritis dissecans (OCD). Category: Canine. Columbia Animal Hospital. n.d. [2008-09-13]. (原始內容存檔於2005-03-25).
外部連結
[編輯]
|
- Radiology MR and CT of OCD
| ||||||||||||||||||||||||||||||||||